Als die Obama-Regierung nach der Finanzkrise erstmals den Affordable Care Act (ACA) ins Spiel brachte, sagten wir voraus, dass das Ergebnis eher steigende als sinkende Gesundheitskosten sein würde. Heute klagen Ökonomen und Medien bei jeder neuen Inflationsmeldung lautstark über den rapiden Anstieg im Gesundheitssektor – ohne jedoch die wahre Ursache klar zu benennen.
Die folgende Grafik, die hier mit „Avg Household Annual Expenditure for Health Insurance“ überschrieben ist, zeigt bereits einen wichtigen Teil des Problems. Dennoch möchten wir in diesem Beitrag darlegen, warum der Affordable Care Act die Gesundheitsversorgung am Ende doch nicht erschwinglicher gemacht hat und welche Ideen helfen könnten, die Sache zu verbessern.
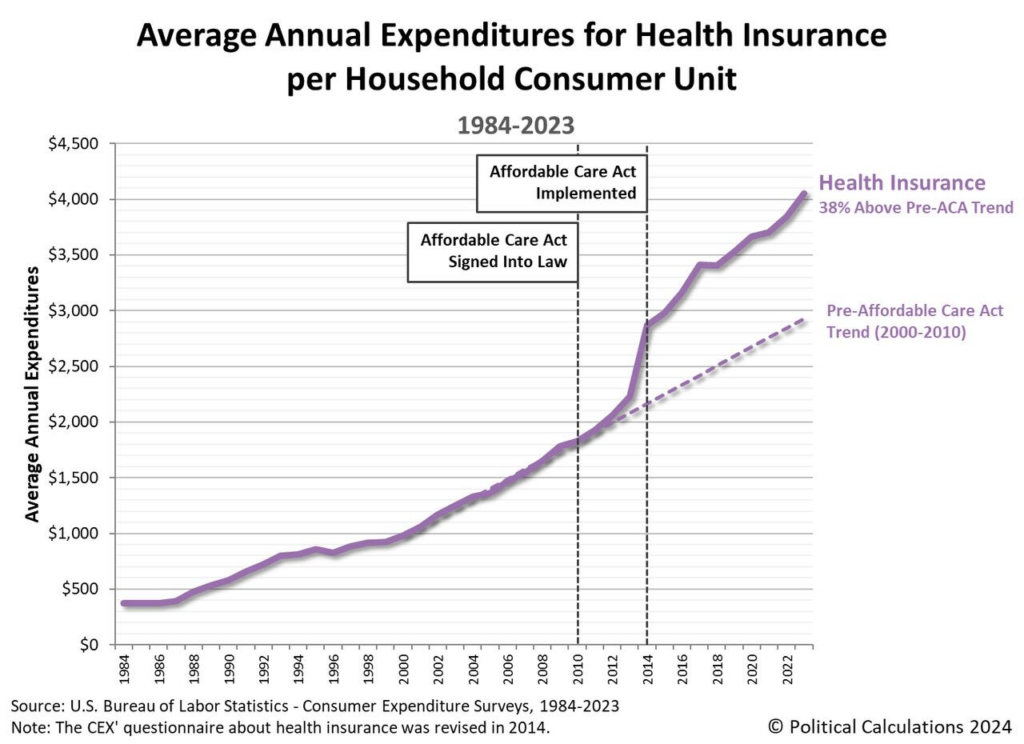
Ursprünglich sollte der Affordable Care Act vor allem den Zugang zum Gesundheitssystem verbessern. Rund 20 Millionen Menschen in den USA hatten damals keinerlei Versicherung. Durch eine klare Regierungsvorschrift hoffte man zudem, das stetige Kostenwachstum im Gesundheitswesen einzudämmen.
Allerdings endet es häufig nicht gut, wenn sich „der große Staat“ mit seinen Vorgaben einschaltet. Man denke nur an das berühmte Reagan-Zitat von 1986: „Die neun furchteinflößendsten Wörter der englischen Sprache lauten: ‚Ich komme von der Regierung, um Ihnen zu helfen.‘“
Gut ein Jahrzehnt nach Einführung des ACA ziehen wir nun Bilanz: Noch immer sind 25 Millionen Amerikaner komplett ohne Versicherungsschutz. Zwar werden Programme wie Medicaid ausgeweitet, damit mehr Bürger eine Absicherung bekommen. Aber das kostet den Steuerzahler ein Vermögen. Selbst wenn die Zahl der Unversicherten seit 2014 um drei Millionen gefallen ist, bleibt die bange Frage, ob dieses Ergebnis den Preis rechtfertigt.
Wie wir bereits früh befürchteten, haben sich die Gesundheitskosten mit dem ACA massiv erhöht. Obwohl die Ziele lobenswert waren, führten bestimmte Kernpunkte – zum Beispiel die Aufnahme von Patienten mit Vorerkrankungen in normale Tarife, eingeschränkte Auswahlmöglichkeiten für Verbraucher und großzügige Staatszuschüsse – zu erheblichen finanziellen Belastungen. Obendrein kamen die Probleme der Covid-19-Pandemie, die die ganze Konstruktion weiter strapazierten. So wird der Kreis der Leidtragenden – Versicherer, Steuerzahler und Patienten – gleichermaßen von steigenden Prämien und steigenden Kosten getroffen.
Werfen wir nun einen genaueren Blick darauf, wie es zu diesen Herausforderungen kam und wie man sie vielleicht angehen könnte.
Pre-Existing Conditions und verzerrte Risikopools
Ein besonders umstrittener Teil des ACA war die Vorgabe, dass Versicherungen keine höheren Prämien für Menschen mit Vorerkrankungen erheben durften. Damit wollte man diesen Personen den dringend benötigten Schutz gewährleisten, allerdings wurden die Prämienberechnungen dadurch komplett auf den Kopf gestellt. Zuvor konnten Versicherer ihre Tarife auf Basis der allgemeinen Gesundheit ihrer Versicherten festlegen, was vor allem jungen und fitten Menschen Vorteile bot. Doch sobald Hochrisikofälle in großen Zahlen hinzukamen, stiegen die Kosten für den gesamten Pool.
Von 2013 bis 2017 vervielfachten sich die Beiträge in manchen Gegenden teils um mehr als das Doppelte. Besonders jüngere Leute, die früher wenig für ihre Versicherung zahlen mussten, verloren nun das Interesse. Wer körperlich topfit war, empfand die teuren Policen schlicht als unattraktiv. Genau diese Gruppe wäre aber so wichtig, um die Gesamtkosten zu drücken.
Weniger Auswahl, dafür höhere Beiträge
Ein weiteres Problem entstand, weil der ACA vorschrieb, welche Leistungen die Versicherer unbedingt anbieten müssen. An sich war die Idee nicht schlecht – es sollte klarer sein, was ein Tarif beinhaltet. Doch viele Gesellschaften zogen sich nach kurzer Zeit zurück, weil sie diesen Anforderungen in gewissen Regionen nicht mehr profitabel nachkommen konnten.
Die Konsequenz war eine Marktkonzentration in mehreren Bundesstaaten. Verbraucher blieben oft nur ein oder zwei Versicherer, aus denen sie wählen konnten. Ohne Konkurrenzdruck hatten die Anbieter natürlich mehr Spielraum, die Preise zu erhöhen. Viele Kunden mussten dann Prämien hinnehmen, die unangenehm hoch ausfielen, obwohl sie eigentlich bloß Basisleistungen benötigten. Damit hatte man zwar Standards definiert, aber die eigentliche Idee, mehr Transparenz und Wettbewerb zu schaffen, geriet ins Hintertreffen.
Subventionen – Fluch oder Segen?
Um Menschen mit begrenzten Einkünften zu helfen, führte der ACA weitreichende Subventionen ein. Das bedeutete vor allem für Geringverdiener eine echte Entlastung, doch die Kehrseite ist eine fortwährende Belastung für den Staatshaushalt in Milliardenhöhe. Über 50 Milliarden US-Dollar fließen pro Jahr in die Stützung der ACA-Tarife. Durch die Coronakrise erhöhte sich dieses Volumen sogar weiter, was wiederum den Haushalt zusätzlich strapaziert.
Die große Gefahr dabei: Steigt der Marktpreis weiter, können Versicherer ihn gelassen aufrufen, weil sie ohnehin wissen, dass ein Teil der Kosten der Staat übernimmt. Für viele Menschen wirkt das auf den ersten Blick positiv, denn die eigene Prämie fällt niedriger aus. Doch unterm Strich sorgt es für wachsende Ausgaben, da echte Wettbewerbskräfte ausgebremst werden. In Zeiten steigender Inflation sprengen solche Ausgaben letztlich immer mehr den Budgetrahmen.
Die Pannen mit den staatlichen Exchanges
Als Teil der ACA-Reform sollten in den Bundesstaaten bestimmte Online-Marktplätze (Exchanges) entstehen, wo Bürger Versicherungen vergleichen und abschließen konnten. Leider gingen mehrere dieser Projekte gründlich schief – zum Beispiel in Oregon oder Hawaii, wo technische Probleme und schlechtes Management ganze Plattformen zusammenbrechen ließen. Der Bund musste die Rechnung begleichen, was wiederum die Steuerzahler traf.
Abgesehen vom enormen Geldverlust zogen sich viele Versicherer aus diesen Exchanges zurück, weil zu wenige Menschen sich tatsächlich anmeldeten und zu viele Unsicherheiten bestanden. Weniger Anbieter bedeuteten dann wieder weniger Auswahl und stärkere Preiserhöhungen. Im Grunde potenzierten sich die bereits vorhandenen Schwierigkeiten, statt dass die erhoffte Lösung näher rückte.
Wie die Pandemie alles noch teurer gemacht hat
Dann kam die Covid-19-Pandemie, die das Gesundheitssystem sehr stark forderte und viele schon bestehende ACA-Probleme verstärkte. Krankenhäuser litten unter massiv steigenden Betriebskosten: Schutzkleidung, überlastete Teams, gestörte Lieferketten – all das trieb die Preise nach oben. Um sich finanziell abzusichern, reichten die Versicherer diese Kosten durch höhere Prämien natürlich an die Kundschaft weiter.
Die Regierung wollte während der Krise keinen Versicherungslosen zurücklassen und führte deshalb unter anderem verlängerte Einschreibefristen und höhere Subventionen ein. Das half zwar kurzfristig vielen Menschen, führte aber zu zusätzlichen Milliarden, die der Staat aufbringen musste. Gleichzeitig hinken die Einkommen der Bürger hinterher – die Kosten für Versicherungen stiegen mancherorts weitaus schneller als die Löhne. Wer schon vor der Pandemie nur knapp durchkam, hatte es jetzt umso schwerer.
Eine finanzielle Last, die wir uns kaum leisten können
Von Anfang an gab es deutliche Zweifel an der Konzeption des ACA. Bereits 2013 wiesen wir darauf hin, dass die hohen Kosten und Steuern besonders die Mittelschicht treffen und letztlich für Unmut sorgen würden. Genau diese Stimmung ist heute überall spürbar: Die Leute sind unzufrieden mit Qualität, Verfügbarkeit und vor allem den enormen Preisen für eine Krankenversicherung.
Der ACA läuft inzwischen im Prinzip als eine Art zusätzlicher Sozialausgabe, die zum Pflichtteil des Haushalts geworden ist. Doch wie wir damals bereits betonten, sorgt jedes neue Sozialprogramm für eine größere Lücke zwischen Einnahmen und Ausgaben. Laut dem Center on Budget & Policy Priorities geht in diesem Jahr etwa ein Großteil der Steuergelder an sogenannte „unproduktive“ Ausgabensegmente wie Sozialleistungen oder Schuldendienste.
Der US-Haushalt belief sich 2023 auf 6,1 Billionen Dollar, was rund 22,7 % des Bruttoinlandsprodukts entspricht. Neun Zehntel dieser Summe flossen direkt in Programme und nur 10 % in Zinszahlungen. Von den 6,1 Billionen waren lediglich 4,4 Billionen durch Steuereinnahmen gedeckt, der Rest musste geliehen werden. Rund 24 % aller Ausgaben gingen allein in Medicare, Medicaid, CHIP und staatliche Versicherungs-Subventionen – mit steigender Tendenz. Kurz gesagt: Schon jetzt liegen die Ausgaben in diesen Bereichen weit über den Einnahmen.
Welche Wege führen zu niedrigeren Gesundheitskosten?
Angesichts der seit Jahren steigenden Gesundheitskosten müssten sich Politiker eigentlich die Frage stellen, ob der ACA im derzeitigen Zustand jemals bezahlbar sein kann. Eine Option wäre, bestimmte provisionsrelevante Aspekte abzuschaffen oder zu lockern. So könnte man Personen mit Vorerkrankungen zum Beispiel in separaten Risikogruppen versichern, um den Pool mit gesünderen Menschen stabil zu halten.
Man könnte außerdem mehr Wettbewerb schaffen, indem man Versicherern erlaubt, ihre Tarife ohne Begrenzung auf einzelne Staaten anzubieten. So entstünde vielleicht ein größerer Konkurrenzkampf, der die Prämien drückt. Auch die Reform der Subventionen wäre denkbar: Statt sich an Beitragshöhen zu orientieren, könnte man sie an konkrete Gesundheitsziele knüpfen. Das würde den Blick vielleicht etwas stärker auf echte Kostenreduktion lenken.
Ein weiteres Thema ist das Kartellrecht: Durch Fusionen haben sich einige Krankenkassengruppen und Krankenhausketten beträchtlich vergrößert, was die Preise anhebt. Würden diese Marktmacht-Konstellationen stärker aufgebrochen oder verhindert, könnte das wiederum mehr Wettbewerb und niedrige Tarife befördern.
Fazit
Der Affordable Care Act brachte zwar anfangs begrüßenswerte Neuerungen mit sich, hat aber sein erklärtes Ziel, die Gesundheitsversorgung nachhaltig zu verbilligen, verfehlt. Vielen Familien bescheren steigende Selbstbeteiligungen und Premiumkosten noch mehr finanzielle Sorgen als vor der Reform. Vor allem die Einbeziehung von Vorerkrankungen ohne Beitragsanpassung und die unübersichtliche Mischung aus Subventionen und begrenzter Auswahl haben das System teurer gemacht.
Die Folgen der Covid-19-Krise gaben diesem Trend dann den letzten Schubs nach oben: Kliniken, Ärzte und Versicherer wälzten ihre gestiegenen Kosten einfach auf die Versicherten ab, und der Staat schob weitere Milliarden in die Subventionstöpfe. So droht das Kernproblem, statt sich zu lösen, immer mehr aus dem Ruder zu laufen.
Gleichwohl ist es durchaus machbar, durch gezielte Korrekturen an entscheidenden Stellschrauben das gesamte Konstrukt zu stabilisieren. Man könnte beispielsweise manche ACA-Vorschrift zurücknehmen, bestimmte Elemente neu regeln und zugleich den Wettbewerb deutlich stärken. Politisch ist das heikel, keine Frage. Doch wenn man weiterhin nur Geld nachschießt, verschlimmert man die Situation eher, als dass man sie bessert – und weder der Staatshaushalt noch die ohnehin strapazierte Bevölkerung kann sich das auf Dauer leisten.
Letztlich geht es hier um die Zukunft des amerikanischen Gesundheitswesens und die Frage, wie viele Menschen es sich überhaupt noch leisten können, krankenversichert zu sein. Wenn eine Reform immer weiter steigende Prämien auslöst, verfehlt sie ihren eigentlichen Anspruch auf langfristige Erschwinglichkeit. Genau an diesem Punkt müsste man das Übel packen: Wer ernsthaft möchte, dass jeder eine solide Versorgung bekommt, darf sich nicht mit teils ruinösen Preisstrukturen zufriedengeben. Deshalb ist jetzt der Zeitpunkt, an dem man die Probleme offen ansprechen und endlich sinnvolle, nachhaltige Reformen auf den Weg bringen sollte.
